بیماری خود ایمنی
روماتیسم و 10 نشانه و نوع آن + تشخیص و درمان
محتوای مقاله
مقدمه
روماتیسم یک اصطلاح کلی برای مجموعهای از بیماریهای التهابی است که عمدتاً مفاصل، اما همچنین بافتهای همبند، عضلات و سایر اجزای سیستم اسکلتی-عضلانی را تحت تأثیر قرار میدهند. این بیماریها میتوانند باعث درد، تورم، سفتی و محدودیت حرکت در مفاصل شوند. در موارد شدیدتر، این بیماری ممکن است منجر به تخریب مفاصل و ناتوانیهای حرکتی شود.
این بیماری به طور کلی به دو دسته اصلی تقسیم میشود:
روماتیسم التهابی، سیستم ایمنی بدن به اشتباه به بافتهای بدن حمله میکند که منجر به التهاب و آسیب به مفاصل و دیگر بافتها میشود. نمونههایی از این نوع بیماری شامل آرتریت روماتوئید، لوپوس اریتماتوز سیستمیک، اسپوندیلیت آنکیلوزان و نقرس است.
روماتیسم غیرالتهابی شامل شرایطی است که به علت فرسودگی طبیعی مفاصل و بافتها به وجود میآید، مانند استئوآرتریت.
علائم این نوع بسیار متنوع هستند و میتوانند شامل درد مفاصل، تورم و قرمزی مفاصل، سفتی به ویژه در صبح، کاهش دامنه حرکتی، خستگی و ضعف عمومی باشند. در برخی موارد، علائم میتوانند به سایر اندامها نیز گسترش یابند و مشکلاتی مانند التهاب در اندامهای داخلی، پوست و عروق خونی را به وجود آورند.
تشخیص بیماری به وسیله معاینات فیزیکی، تاریخچه پزشکی، آزمایشات خونی و تصویربرداریهای پزشکی مانند رادیوگرافی و MRI انجام میشود. این آزمایشات به پزشکان کمک میکنند تا نوع و شدت بیماری را تشخیص دهند و برنامه درمانی مناسبی برای بیمار تعیین کنند.
درمان بیماری روماتیسمی شامل مجموعهای از روشها است که به کاهش التهاب، کنترل علائم و بهبود کیفیت زندگی بیمار کمک میکنند. دارودرمانی معمولاً شامل استفاده از داروهای ضد التهابی غیراستروئیدی، داروهای اصلاحکننده بیماری و کورتیکواستروئیدها است. فیزیوتراپی و تمرینات منظم نیز میتوانند به حفظ و بهبود دامنه حرکتی مفاصل و کاهش درد کمک کنند.
در موارد شدیدتر، ممکن است نیاز به جراحی برای ترمیم یا تعویض مفاصل آسیبدیده باشد. تغییرات سبک زندگی مانند تغذیه مناسب، مدیریت استرس و ترک سیگار نیز میتوانند در مدیریت و پیشگیری از پیشرفت بیماری موثر باشند.
تعریف روماتیسم
روماتیسم یک بیماری مزمن است و نیاز به مراقبتهای طولانیمدت دارد. تشخیص زودهنگام و شروع درمان مناسب میتواند به جلوگیری از پیشرفت بیماری و کاهش عوارض آن کمک کند. در صورت مشاهده علائمی مانند درد مداوم مفاصل، تورم و سفتی، مراجعه به پزشک متخصص توصیه میشود تا با انجام بررسیهای لازم، بهترین روشهای درمانی تعیین و اجرا شوند.
اهمیت شناخت بیماری خود ایمنی
شناخت بیماری خود ایمنی اهمیت بسیاری دارد زیرا این بیماریها شامل گروه وسیعی از اختلالات میشوند که در آنها سیستم ایمنی بدن به اشتباه به بافتهای خودی حمله میکند. این حملات میتوانند به آسیب و التهاب مزمن در بافتها و اندامهای مختلف بدن منجر شوند.
بیماریهای خودایمنی میتوانند تأثیرات گستردهای بر زندگی فرد داشته باشند و نیاز به مدیریت طولانیمدت و درمانهای متنوع دارند. در ادامه به برخی از دلایل اهمیت شناخت این بیماریها پرداخته میشود:
تشخیص زودهنگام و پیشگیری از عوارض شدیدتر:
شناخت علائم و نشانههای بیماریهای خودایمنی میتواند به تشخیص زودهنگام این بیماریها کمک کند. تشخیص سریع و شروع درمان مناسب میتواند از پیشرفت بیماری و بروز عوارض شدیدتر جلوگیری کند. برای مثال، در بیماریهایی مانند لوپوس و آرتریت روماتوئید، درمان زودهنگام میتواند به جلوگیری از آسیبهای دائمی به مفاصل و سایر اندامها کمک کند.
مدیریت بهتر بیماری:
شناخت بهتر بیماریهای خودایمنی میتواند به بیماران و پزشکان کمک کند تا برنامههای درمانی موثرتری را اجرا کنند. این شامل استفاده از داروهای مناسب، تغییرات در سبک زندگی، و انجام تمرینات فیزیکی مناسب است. بیماران با آگاهی از وضعیت خود، میتوانند تصمیمات بهتری در مورد مراقبتهای روزانه و نحوه مدیریت علائم بگیرند.
افزایش کیفیت زندگی:
بیماریهای خودایمنی میتوانند به طور جدی کیفیت زندگی فرد را تحت تأثیر قرار دهند. درد مزمن، خستگی، و محدودیتهای حرکتی تنها بخشی از چالشهایی هستند که بیماران با آنها روبرو میشوند. با شناخت بهتر این بیماریها، میتوان روشهایی برای کاهش علائم و بهبود کیفیت زندگی بیماران یافت.
پژوهش و پیشرفتهای درمانی:
افزایش دانش عمومی و علمی درباره بیماریهای خودایمنی میتواند به تحقیقات بیشتری در این زمینه منجر شود. این تحقیقات میتوانند به کشف درمانهای جدید و بهبود روشهای موجود منجر شوند. همچنین، این دانش میتواند به درک بهتری از مکانیسمهای بیماری و عوامل مؤثر بر آنها کمک کند.
افزایش آگاهی جامعه:
شناخت و آگاهی عمومی درباره بیماریهای خودایمنی میتواند به کاهش استیگما و تبعیضهای مرتبط با این بیماریها کمک کند. این امر میتواند حمایت بیشتری از بیماران را در جامعه فراهم کند و دسترسی به منابع و خدمات درمانی را بهبود بخشد.
در مجموع، شناخت بیماریهای خودایمنی از جنبههای مختلف پزشکی، اجتماعی، و روانی اهمیت بالایی دارد و میتواند به بهبود وضعیت سلامتی و کیفیت زندگی بیماران کمک کند.
انواع روماتیسم
بیماری روماتیسمی یک مجموعه گسترده از بیماریهای التهابی است که عمدتاً مفاصل و گاهی اوقات سایر بافتها و اندامهای بدن را تحت تأثیر قرار میدهد. این بیماریها میتوانند تاثیرات عمیقی بر کیفیت زندگی افراد داشته باشند.
روماتیسم مفصلی (آرتریت روماتوئید)
روماتیسم مفصلی یکی از شایعترین و ناتوانکنندهترین انواع این بیماری است. این بیماری خودایمنی باعث میشود که سیستم ایمنی بدن به مفاصل حمله کند و منجر به التهاب مزمن، درد، تورم و سفتی مفاصل شود.این بیماری معمولاً مفاصل کوچک دستها و پاها را درگیر میکند و میتواند به تخریب بافتهای مفصلی و استخوانی منجر شود.
این بیماری نه تنها مفاصل، بلکه میتواند اندامهای داخلی مانند ریهها، قلب و عروق خونی را نیز تحت تأثیر قرار دهد. تشخیص زودهنگام و درمان مناسب میتواند به کنترل علائم و جلوگیری از پیشرفت بیماری کمک کند.
استئوآرتریت
استئوآرتریت نوعی بیماری دژنراتیو مفاصل است که به تدریج و با گذشت زمان ایجاد میشود. این بیماری با تخریب غضروف مفاصل همراه است، که منجر به درد، سفتی و کاهش دامنه حرکت مفاصل میشود. استئوآرتریت بیشتر در افراد مسن رخ میدهد و معمولاً مفاصل زانو، لگن و دستها را تحت تأثیر قرار میدهد.
فاکتورهای مختلفی مانند افزایش سن، وزن بالا، سابقه خانوادگی و آسیبهای مفصلی میتوانند خطر ابتلا به استئوآرتریت را افزایش دهند. درمان این بیماری شامل مدیریت علائم با استفاده از داروهای ضد التهابی، فیزیوتراپی و در موارد شدیدتر جراحی تعویض مفصل است.
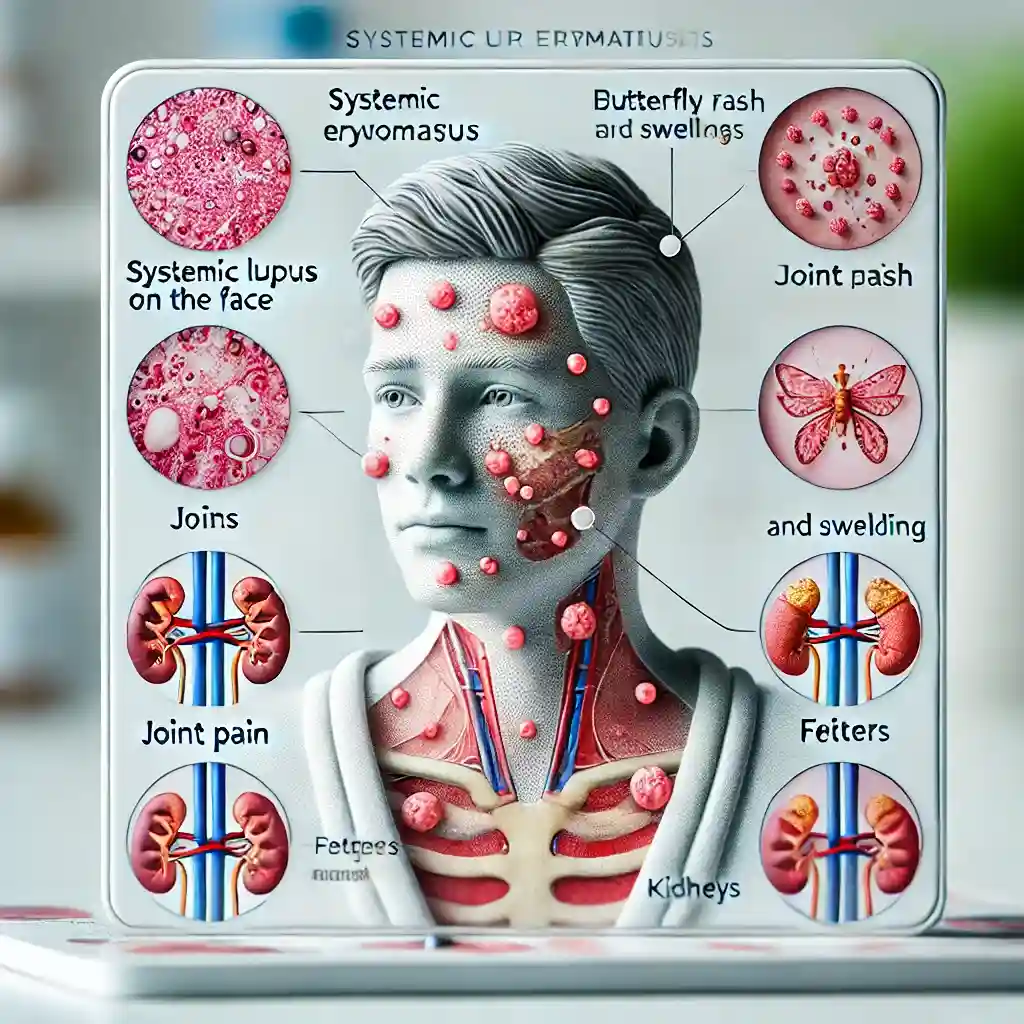
لوپوس اریتماتوز سیستمیک (SLE)
لوپوس اریتماتوز سیستمیک یک بیماری خودایمنی پیچیده است که میتواند تاثیرات گستردهای بر بدن داشته باشد. در این بیماری، سیستم ایمنی به بافتهای مختلف بدن از جمله مفاصل، پوست، کلیهها، قلب و ریهها حمله میکند.
علائم لوپوس بسیار متنوع و شامل خستگی، درد و تورم مفاصل، بثورات پوستی (به خصوص روی صورت)، تب و مشکلات کلیوی است. لوپوس ممکن است دورههای تشدید و تخفیف داشته باشد و مدیریت بیماری نیازمند رویکردی چندجانبه شامل دارودرمانی، تغییرات سبک زندگی و پیگیری مداوم پزشکی است.
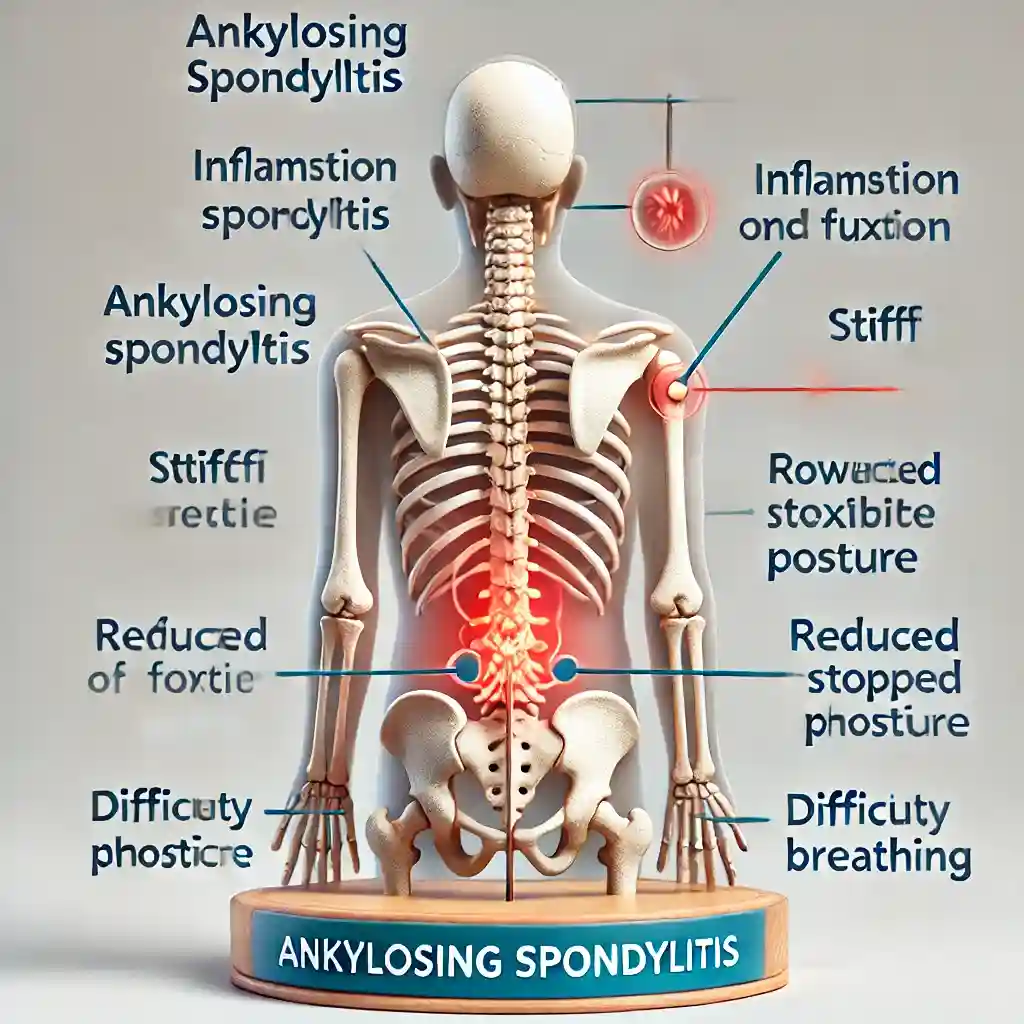
اسپوندیلیت آنکیلوزان
اسپوندیلیت آنکیلوزان نوعی روماتیسم است که عمدتاً ستون فقرات را تحت تأثیر قرار میدهد و میتواند منجر به التهاب مزمن و همجوشی مهرههای ستون فقرات شود. این بیماری معمولاً در مردان جوان و در دهه دوم تا چهارم زندگی بروز میکند.
علائم شامل درد و سفتی در ناحیه کمر و لگن است که معمولاً با استراحت بدتر و با فعالیت بهتر میشود. در موارد شدید، اسپوندیلیت آنکیلوزان میتواند منجر به خمیدگی دائم ستون فقرات و کاهش قابل توجهی در کیفیت زندگی فرد شود. مدیریت این بیماری شامل استفاده از داروهای ضد التهابی، فیزیوتراپی و تمرینات تقویتی است.
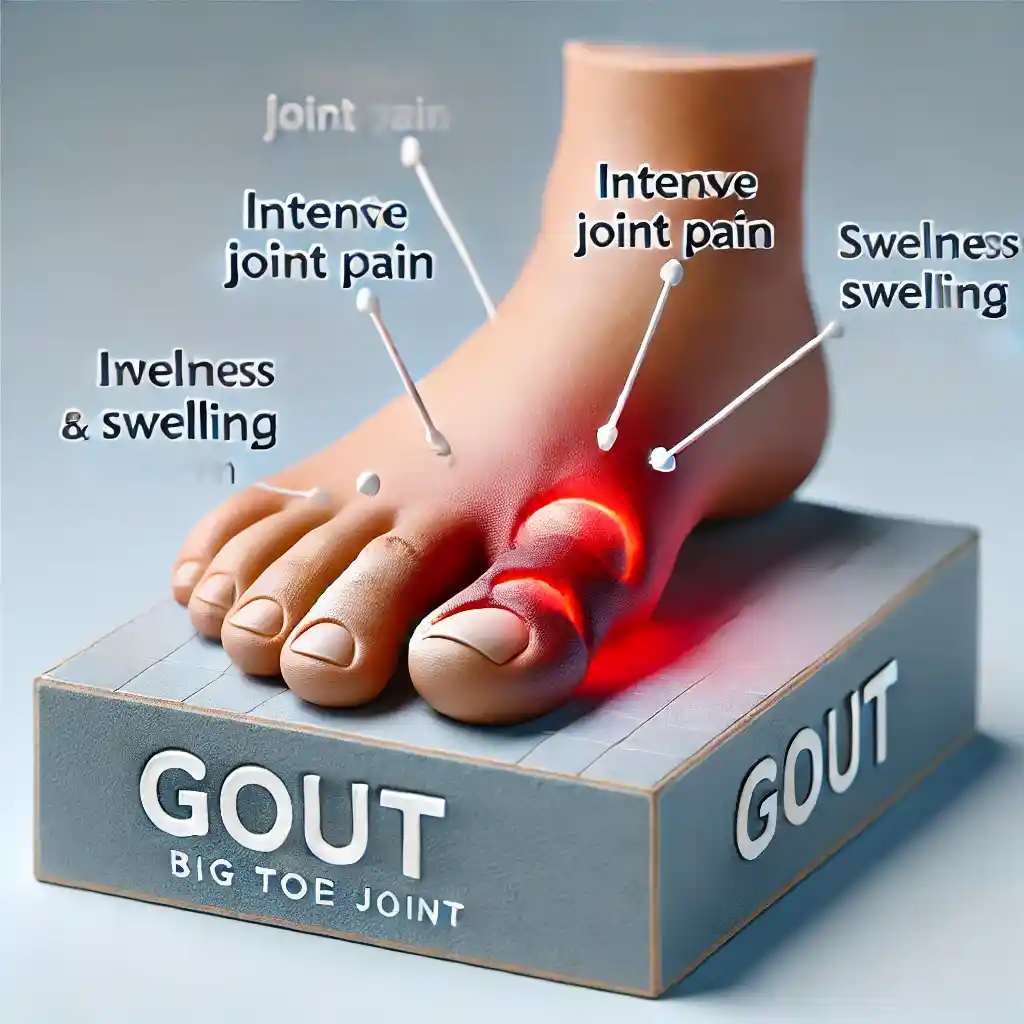
نقرس
نقرس یک نوع التهاب مفاصل است که ناشی از تجمع بلورهای اسید اوریک در مفاصل میباشد. این بیماری معمولاً با حملات ناگهانی درد شدید و تورم در مفاصل، به خصوص مفصل انگشت شست پا، همراه است.
عواملی مانند مصرف زیاد غذاهای غنی از پورین (مانند گوشت قرمز و غذاهای دریایی)، مصرف الکل، چاقی و برخی داروها میتوانند خطر ابتلا به نقرس را افزایش دهند. درمان نقرس شامل استفاده از داروهای ضد التهابی و تغییرات رژیم غذایی برای کاهش سطح اسید اوریک در بدن است.
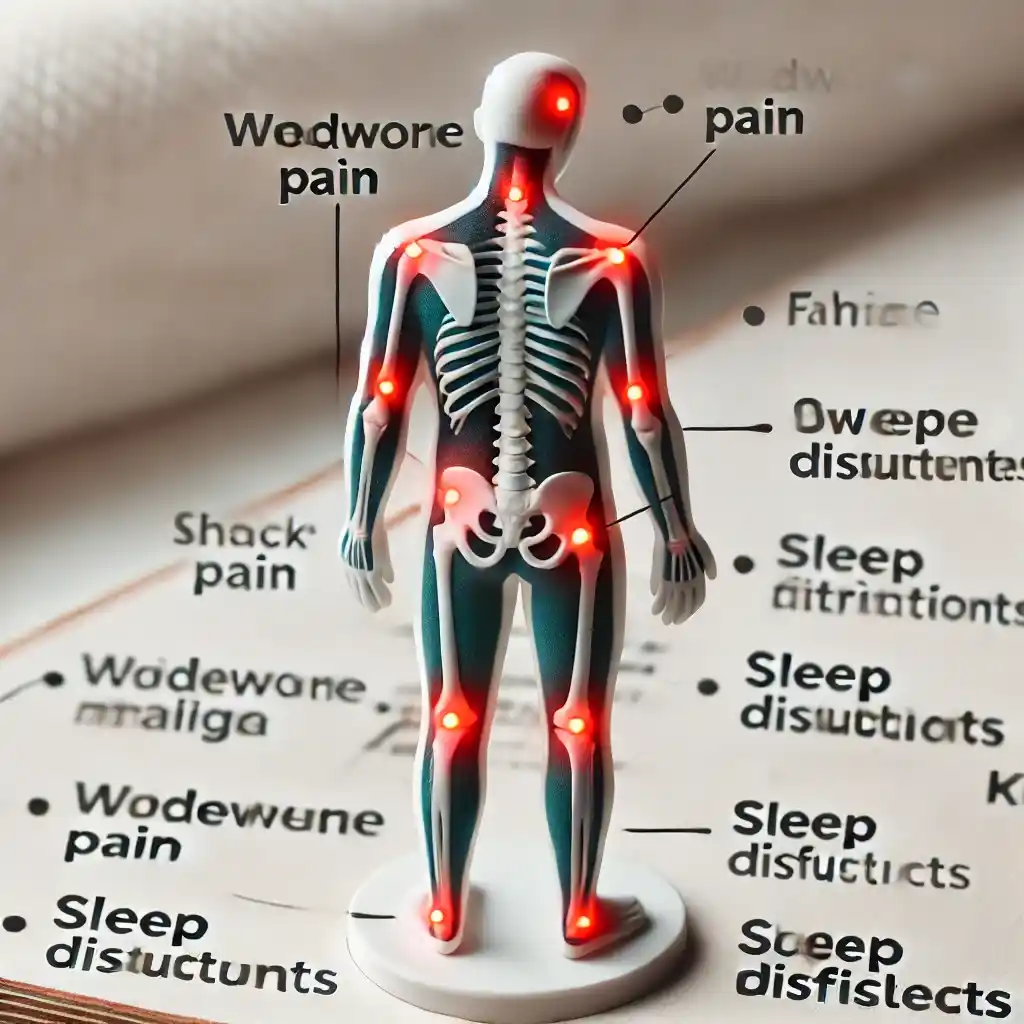
فیبرومیالژیا
فیبرومیالژیا یک بیماری مزمن است که با درد گسترده در عضلات و بافتهای نرم بدن همراه است. علائم شامل درد مزمن، خستگی شدید، اختلالات خواب و مشکلات حافظه و تمرکز میباشد.
علت دقیق فیبرومیالژیا هنوز مشخص نیست، اما عوامل مختلفی مانند ژنتیک، عفونتها و استرسهای جسمی و روحی میتوانند در توسعه این بیماری نقش داشته باشند. مدیریت فیبرومیالژیا معمولاً شامل ترکیبی از دارودرمانی، تمرینات فیزیکی، تکنیکهای مدیریت استرس و درمانهای مکمل مانند ماساژ و یوگا است.
آرتریت پسوریاتیک
آرتریت پسوریاتیک یک نوع التهاب مفاصل است که در افرادی که پسوریازیس (یک بیماری پوستی) دارند رخ میدهد. این بیماری میتواند باعث درد، تورم و سفتی مفاصل به همراه علائم پوستی پسوریازیس شود.
آرتریت پسوریاتیک معمولاً مفاصل انگشتان دست و پا را تحت تأثیر قرار میدهد و میتواند منجر به تغییر شکل و تخریب مفاصل شود. مدیریت این بیماری شامل استفاده از داروهای ضد التهابی، داروهای بیولوژیکی و تغییرات سبک زندگی برای کاهش علائم و جلوگیری از پیشرفت بیماری است.
آرتریت عفونی
آرتریت عفونی یا سپتیک یک نوع التهاب مفاصل است که ناشی از عفونت باکتریایی، ویروسی یا قارچی میباشد. این بیماری معمولاً به سرعت و به صورت ناگهانی بروز میکند و نیاز به درمان فوری با آنتیبیوتیکها یا داروهای ضد قارچ دارد.
علائم آرتریت عفونی شامل درد شدید، تورم، قرمزی و گرمی در مفصل مبتلا میباشد. در موارد شدید، عدم درمان به موقع میتواند منجر به آسیب دائمی مفصل و عوارض جدی دیگر شود.
سندرم شوگرن
سندرم شوگرن یک بیماری خودایمنی است که عمدتاً غدد تولیدکننده رطوبت مانند غدد بزاقی و غدد اشکی را تحت تأثیر قرار میدهد.
این بیماری باعث خشکی دهان و چشمها میشود و میتواند منجر به مشکلات دندانی، عفونتهای دهانی و خشکی و التهاب در سایر غدد ترشحی شود. سندرم شوگرن میتواند با سایر بیماریهای خودایمنی مانند روماتیسم مفصلی و لوپوس نیز همراه باشد. درمان این بیماری شامل استفاده از داروهای ضد التهابی، مرطوبکنندههای چشم و دهان و روشهای محافظتی برای کاهش علائم خشکی است.
اسکلرودرما
اسکلرودرما یک بیماری خودایمنی است که باعث سفتی و ضخیم شدن پوست و بافتهای همبند میشود. این بیماری میتواند به اندامهای داخلی مانند ریهها، کلیهها و دستگاه گوارش نیز آسیب برساند. علائم اسکلرودرما شامل سفتی پوست، درد مفاصل، مشکلات گوارشی و در موارد شدیدتر مشکلات تنفسی و کلیوی میباشد. مدیریت اسکلرودرما نیاز به مراقبتهای چندجانبه شامل دارودرمانی، فیزیوتراپی و مراقبتهای تخصصی دارد.
علائم روماتیسم
علائم این بیماری میتوانند بسیار متنوع باشند و بستگی به نوع آن دارند. در اینجا به برخی از علائم شایع اشاره میشود:
1. درد مفاصل
یکی از شایعترین علائم این بیماری درد مفاصل است. این درد ممکن است در هر مفصلی از بدن احساس شود و اغلب به صورت مداوم یا متناوب بروز میکند. درد ممکن است با حرکت یا فشار بر مفصل تشدید شود.
2. تورم و التهاب
تورم مفاصل نیز یک علامت شایع دیگر است. مفاصل ملتهب میشوند و ممکن است گرم و قرمز شوند. التهاب میتواند باعث محدودیت حرکت مفصل و کاهش عملکرد آن شود.
3. سفتی و خشکی مفاصل
سفتی مفاصل، به ویژه در صبحها یا پس از دورههای طولانی عدم تحرک، یکی دیگر از علائم معمول این بیماری است. این سفتی معمولاً بیش از یک ساعت طول میکشد و ممکن است با حرکت بهبود یابد.
4. خستگی و ضعف عمومی
بسیاری از افراد مبتلا از خستگی شدید و ضعف عمومی رنج میبرند. این خستگی ممکن است ناشی از التهاب مزمن و یا پاسخ بدن به مبارزه با بیماری باشد.
5. کاهش دامنه حرکتی
روماتیسم میتواند باعث کاهش دامنه حرکتی مفاصل شود. این مشکل ممکن است به دلیل درد، تورم یا تخریب بافت مفصلی باشد و میتواند تأثیر منفی بر کیفیت زندگی و توانایی انجام فعالیتهای روزمره داشته باشد.
6. تب و عرق شبانه
در برخی موارد، افراد مبتلا ممکن است دچار تب و عرق شبانه شوند. این علائم معمولاً نشانههای التهاب سیستمیک در بدن هستند.
7. تغییرات پوستی
در برخی از انواع این بیماری مانند لوپوس و آرتریت پسوریاتیک، تغییرات پوستی نیز مشاهده میشود. این تغییرات ممکن است شامل بثورات، لکهها و ضایعات پوستی باشد.
8. علائم گوارشی و تنفسی
روماتیسم میتواند بر سیستمهای مختلف بدن تأثیر بگذارد. در برخی موارد، افراد ممکن است دچار مشکلات گوارشی مانند سوء هاضمه و درد معده شوند. مشکلات تنفسی نیز ممکن است شامل تنگی نفس و درد قفسه سینه باشد.
9. مشکلات چشمی
برخی از انواع رو ماتیسم میتوانند به مشکلات چشمی منجر شوند، از جمله خشکی چشمها، التهاب عنبیه و کاهش دید.
10. تغییرات ناخن
در آرتریت پسوریاتیک، تغییرات ناخنی مانند ضخیم شدن، شکستن و تغییر رنگ ناخنها مشاهده میشود.
این علائم ممکن است به تنهایی یا به صورت ترکیبی ظاهر شوند و شدت آنها میتواند از فردی به فرد دیگر متفاوت باشد. در صورت مشاهده هر یک از این علائم، مشاوره با یک پزشک متخصص روماتولوژی توصیه میشود تا تشخیص دقیق و درمان مناسب انجام شود.
علل و عوامل خطر این بیماری
این بیماری یک بیماری پیچیده و چند علتی است که میتواند به دلایل مختلفی بروز کند. عوامل ژنتیکی، محیطی و سیستم ایمنی بدن نقش مهمی در توسعه این بیماری ایفا میکنند. در اینجا به برخی از علل و عوامل خطر آن اشاره میشود:
1. عوامل ژنتیکی
یکی از عوامل مهم در توسعه رو ماتیسم، سابقه خانوادگی است. برخی از افراد ممکن است ژنهای خاصی را به ارث ببرند که آنها را مستعد ابتلا این بیماری میکند. این ژنها میتوانند بر عملکرد سیستم ایمنی تأثیر بگذارند و باعث شوند که بدن به اشتباه به بافتهای خود حمله کند.
2. عوامل محیطی
محیط نیز میتواند نقش مهمی در بروز این بیماری داشته باشد. عواملی مانند عفونتها، مصرف دخانیات، آلودگی هوا و تماس با مواد شیمیایی میتوانند خطر ابتلا به این بیماری را افزایش دهند. عفونتهای باکتریایی یا ویروسی ممکن است سیستم ایمنی را تحریک کنند و باعث واکنشهای خودایمنی شوند.
3. سیستم ایمنی بدن
در بیماریهای خودایمنی، سیستم ایمنی بدن به اشتباه به بافتهای سالم حمله میکند. این حملات باعث التهاب مزمن و تخریب مفاصل و سایر بافتها میشود. علل دقیق این اختلالات ایمنی هنوز به طور کامل مشخص نیست، اما ترکیبی از عوامل ژنتیکی و محیطی به نظر میرسد که در آنها دخیل باشد.
4. جنسیت
بیشتر بیماریهای رو ماتیسمی در زنان شایعتر از مردان است. این ممکن است به دلیل تفاوتهای هورمونی و ژنتیکی باشد. برای مثال، آرتریت روماتوئید و لوپوس بیشتر در زنان دیده میشوند.
5. سن
هرچند روماتیسم میتواند در هر سنی بروز کند، اما برخی از انواع آن مانند استئوآرتریت بیشتر در افراد مسن رخ میدهد. با افزایش سن، خطر بروز بیماریهای دژنراتیو مفاصل افزایش مییابد.
6. عوامل هورمونی
هورمونها نیز میتوانند در بروز این بیماری نقش داشته باشند. برای مثال، تغییرات هورمونی مرتبط با بارداری، یائسگی و چرخه قاعدگی میتوانند بر علائم بیماری تأثیر بگذارند.
7. استرس
استرس فیزیکی و روانی میتواند باعث تشدید علائم روماتیسم شود. استرس میتواند سیستم ایمنی بدن را تحت تأثیر قرار دهد و باعث بروز یا تشدید التهاب شود.
8. چاقی و سبک زندگی
چاقی میتواند فشار بیشتری بر مفاصل وارد کند و خطر ابتلا به بیماریهایی مانند استئوآرتریت را افزایش دهد. سبک زندگی غیرفعال و کمبود فعالیت بدنی نیز میتواند به افزایش خطر ابتلا کمک کند.
9. تغذیه
رژیم غذایی نیز ممکن است در بروز این بیماری نقش داشته باشد. مصرف زیاد غذاهای پرچرب و کممغذی میتواند بر سیستم ایمنی و التهابی بدن تأثیر منفی بگذارد.
شناخت این عوامل خطر میتواند به پیشگیری و مدیریت بهتر کمک کند. اصلاح سبک زندگی، مدیریت استرس، ترک دخانیات و مراقبتهای پزشکی منظم میتواند به کاهش خطر ابتلا به این بیماری کمک کند. در صورت مشاهده علائم، مشاوره با پزشک متخصص روماتولوژی توصیه میشود.
مراحل تشخیص روماتیسم
تشخیص این بیماری فرآیندی چند مرحلهای است که شامل ارزیابی بالینی، آزمایشات آزمایشگاهی و تصویربرداریهای پزشکی میشود. این تشخیص برای تعیین نوع و شدت بیماری بسیار مهم است.
در ادامه به روشهای مختلف تشخیص اشاره میشود:
تاریخچه پزشکی و معاینه بالینی
پزشک ابتدا با جمعآوری اطلاعات در مورد علائم بیمار، سابقه خانوادگی، و عوامل خطرساز، شروع میکند. معاینه فیزیکی شامل بررسی مفاصل برای علائم التهاب، درد، تورم، گرما و تغییرات پوستی است. همچنین ممکن است پزشک از بیمار در مورد سایر علائم مانند خستگی، تب و کاهش وزن سوال کند.
آزمایشات خونی
آزمایشات خونی میتوانند به تشخیص بیماری و افتراق بین انواع مختلف آن کمک کنند. برخی از آزمایشات مهم شامل موارد زیر هستند:
- آزمایش فاکتور روماتوئید (RF): این آزمایش برای تشخیص آرتریت روماتوئید استفاده میشود.
- آزمایش آنتیبادی ضد سیترولینه سیکلیک (Anti-CCP): این آزمایش نیز برای تشخیص آرتریت روماتوئید بکار میرود و میتواند حتی قبل از بروز علائم بالینی مثبت شود.
- آزمایشهای سرعت رسوب گلبولهای قرمز (ESR) و پروتئین واکنشی C (CRP): این آزمایشها برای اندازهگیری میزان التهاب در بدن استفاده میشوند.
- آزمایشهای آنتی هستهای (ANA): این آزمایش برای تشخیص بیماریهای خودایمنی مانند لوپوس استفاده میشود.
تصویربرداری
تصویربرداریهای پزشکی میتوانند تغییرات ساختاری و التهابی در مفاصل را نشان دهند. برخی از روشهای تصویربرداری شامل:
- رادیوگرافی (X-ray): این روش برای بررسی تغییرات استخوانی و مفصلی مانند کاهش فضای مفصلی، فرسایش استخوانی و تشکیل استخوان جدید استفاده میشود.
- تصویربرداری با رزونانس مغناطیسی (MRI): این روش برای مشاهده جزئیات دقیقتر از مفاصل و بافتهای نرم مانند تاندونها و رباطها استفاده میشود.
- اولتراسونوگرافی (سونوگرافی): این روش برای ارزیابی التهاب مفاصل و وجود مایع در آنها بکار میرود.
نمونهبرداری از مایع مفصلی
در برخی موارد، پزشک ممکن است نیاز به استخراج مایع مفصلی از مفصل مبتلا داشته باشد. این نمونهبرداری میتواند به تشخیص عفونت، نقرس و سایر اختلالات مفصلی کمک کند. تحلیل مایع مفصلی شامل بررسی تعداد گلبولهای سفید، وجود بلورهای اسید اوریک و سایر عوامل است.
سایر تستها و ارزیابیها
پزشک ممکن است از تستهای دیگر مانند آزمایشهای عملکرد کلیه و کبد، آزمایشهای عملکرد ریوی و ارزیابیهای قلبی برای تشخیص مشکلات سیستمیک مرتبط با بیماریهای روماتیسمی استفاده کند. این تستها میتوانند به تشخیص و مدیریت بهتر بیماری کمک کنند.
درمان روماتیسم
درمان شامل ترکیبی از دارودرمانی، فیزیوتراپی، تغییرات سبک زندگی، درمانهای طبیعی و جراحی است. هدف از درمان، کاهش التهاب، تسکین درد، حفظ و بهبود عملکرد مفاصل و پیشگیری از آسیبهای بیشتر است. در ادامه، به توضیح انواع درمانهای مختلف میپردازیم:
1. دارودرمانی
الف. داروهای ضد التهابی غیراستروئیدی (NSAIDs)
این داروها برای کاهش درد و التهاب مفاصل استفاده میشوند. مثالهایی از NSAIDs شامل ایبوپروفن و ناپروکسن است. این داروها میتوانند به تسکین علائم کمک کنند، اما باید با احتیاط مصرف شوند زیرا ممکن است عوارض جانبی مانند مشکلات گوارشی داشته باشند.
ب. داروهای روماتیسم اصلاحکننده بیماری (DMARDs)
این داروها میتوانند پیشرفت بیماری را کند یا متوقف کنند. DMARDs شامل متوترکسات، سولفاسالازین و هیدروکسی کلروکین هستند. این داروها معمولاً برای آرتریت روماتوئید و سایر بیماریهای خودایمنی تجویز میشوند.
ج. داروهای بیولوژیکی
این داروها نوع خاصی از DMARDs هستند که بر روی مولکولها و سلولهای سیستم ایمنی هدف میگیرند. مثالهایی از داروهای بیولوژیکی شامل اتانرسپت، اینفلیکسیماب و آدالیموماب است. این داروها معمولاً برای موارد شدیدتر تجویز میشوند.
د. کورتیکواستروئیدها
این داروها برای کاهش التهاب و کنترل علائم حاد بیماری استفاده میشوند. کورتیکواستروئیدها مانند پردنیزون میتوانند به سرعت التهاب را کاهش دهند، اما مصرف طولانیمدت آنها ممکن است عوارض جانبی جدی مانند پوکی استخوان و افزایش وزن داشته باشد.
2. فیزیوتراپی و تمرینات ورزشی
فیزیوتراپی میتواند به بهبود دامنه حرکتی، تقویت عضلات و کاهش درد کمک کند. تمرینات ورزشی منظم و ملایم مانند شنا، پیادهروی و یوگا میتوانند به بهبود عملکرد مفاصل و کاهش استرس کمک کنند. فیزیوتراپیستها میتوانند برنامههای تمرینی شخصیسازی شده برای بیماران تدوین کنند.
3. تغییرات سبک زندگی
تغییرات در سبک زندگی میتواند به مدیریت این بیماری کمک کند. برخی از این تغییرات شامل:
- تغذیه سالم: مصرف غذاهای غنی از آنتیاکسیدانها، اسیدهای چرب امگا-3 و ویتامینها میتواند به کاهش التهاب کمک کند. پرهیز از غذاهای فرآوریشده و پرچرب نیز توصیه میشود.
- کاهش استرس: استفاده از تکنیکهای مدیریت استرس مانند مدیتیشن، تنفس عمیق و مشاوره روانشناختی میتواند به بهبود علائم کمک کند.
- ترک سیگار: سیگار کشیدن میتواند خطر ابتلا به بیماریهای روماتیسمی را افزایش دهد و علائم را تشدید کند. ترک سیگار میتواند به بهبود سلامت عمومی و کاهش علائم کمک کند.
4. درمانهای طبیعی و مکمل
بسیاری از افراد از درمانهای طبیعی و مکمل برای مدیریت علائم این بیماری استفاده میکنند. برخی از این روشها شامل:
- آکوپانکچر: طب سوزنی و سنتی چینی میتواند به کاهش درد و التهاب کمک کند.
- ماساژ: ماساژ درمانی میتواند به بهبود جریان خون و کاهش درد و سفتی مفاصل کمک کند.
- مکملهای غذایی: برخی مکملها مانند روغن ماهی، گلوکوزامین و کندرویتین ممکن است به بهبود علائم کمک کنند. همیشه قبل از شروع مصرف مکملها با پزشک مشورت کنید.
5. جراحی
در موارد شدید که درمانهای غیرجراحی ناکافی باشند، جراحی ممکن است ضروری باشد. انواع جراحیها شامل:
- تعویض مفصل: در این جراحی، مفصل آسیبدیده با یک مفصل مصنوعی جایگزین میشود. این روش معمولاً برای زانو و لگن انجام میشود.
- ترمیم مفصل: این جراحی برای ترمیم یا تثبیت مفصل آسیبدیده انجام میشود.
- سیونووکتومی: در این روش، بافت سینوویال ملتهب از مفصل برداشته میشود تا التهاب کاهش یابد.
مدیریت و راه های پیشگیری
مدیریت و پیشگیری نیاز به یک رویکرد جامع و چندجانبه دارد که شامل تغییرات سبک زندگی، مراقبتهای پزشکی منظم و استفاده از درمانهای مکمل و طبیعی است.
در ادامه به روشهای مختلف مدیریت و پیشگیری میپردازیم:
1. دارودرمانی منظم
پایبندی به برنامه دارویی که توسط پزشک تعیین شده است، یکی از مهمترین عوامل در کنترل علائم بیماریهای روماتیسمی است. این شامل مصرف منظم داروهای ضد التهابی، DMARDs و داروهای بیولوژیکی میشود.
درمان
2. فیزیوتراپی و تمرینات ورزشی
فیزیوتراپی میتواند به بهبود حرکت مفاصل، تقویت عضلات و کاهش درد کمک کند. انجام تمرینات ورزشی منظم و ملایم مانند شنا، پیادهروی، یوگا و تایچی میتواند به بهبود عملکرد مفاصل و کاهش استرس کمک کند. تمرینات کششی نیز برای حفظ انعطافپذیری مفاصل مفید است.
3. تغذیه سالم
رژیم غذایی متعادل و سالم میتواند به کاهش التهاب و بهبود کلی وضعیت بیمار کمک کند. مصرف غذاهای غنی از آنتیاکسیدانها، اسیدهای چرب امگا-3، ویتامینها و مواد معدنی میتواند مفید باشد. مصرف میوهها، سبزیجات، ماهیهای چرب، آجیل و غلات کامل توصیه میشود. پرهیز از غذاهای فرآوریشده، قندها و چربیهای اشباع نیز به کاهش التهاب کمک میکند.
4. مدیریت استرس
استرس میتواند علائم روماتیسم را تشدید کند. استفاده از تکنیکهای مدیریت استرس مانند مدیتیشن، یوگا، تنفس عمیق و مشاوره روانشناختی میتواند به کاهش استرس و بهبود وضعیت کلی بیمار کمک کند.
5. خواب کافی
داشتن خواب کافی و با کیفیت برای بهبود علائم و کاهش خستگی بسیار مهم است. ایجاد یک روال خواب منظم و استفاده از تکنیکهای آرامسازی قبل از خواب میتواند به بهبود کیفیت خواب کمک کند.
پیشگیری
1. ترک سیگار
سیگار کشیدن میتواند خطر ابتلا به بیماریهای روماتیسمی را افزایش دهد و علائم را تشدید کند. ترک سیگار میتواند به کاهش خطر ابتلا و بهبود سلامت عمومی کمک کند.
2. حفظ وزن سالم
چاقی میتواند فشار بیشتری بر مفاصل وارد کند و خطر ابتلا به بیماریهایی مانند استئوآرتریت را افزایش دهد. حفظ وزن سالم از طریق رژیم غذایی متعادل و فعالیت بدنی منظم میتواند به پیشگیری از بیماریهای روماتیسمی کمک کند.
3. پیشگیری از آسیبهای مفصلی
مراقبت از مفاصل و جلوگیری از آسیبهای فیزیکی میتواند به پیشگیری از این بیماری کمک کند. استفاده از تجهیزات محافظتی در هنگام انجام فعالیتهای فیزیکی و اجتناب از فعالیتهای پرخطر میتواند مفید باشد.
4. مراقبتهای منظم پزشکی
معاینات منظم توسط پزشک متخصص روماتولوژی میتواند به تشخیص زودهنگام و مدیریت موثر بیماریهای روماتیسمی کمک کند. پیگیری منظم و انجام آزمایشات توصیهشده میتواند به پیشگیری از پیشرفت بیماری کمک کند.
5. تغذیه مناسب
رژیم غذایی مناسب با مصرف کافی ویتامینها و مواد معدنی میتواند به تقویت سیستم ایمنی و پیشگیری از بیماریهای خودایمنی کمک کند. مصرف غذاهای غنی از ویتامین D، کلسیم و اسیدهای چرب امگا-3 توصیه میشود.